Сахарный диабет 1 типа: причины появления, симптомы, диагностика и способы лечения.
Определение
Сахарный диабет (СД) 1 типа — это заболевание, в основе которого лежит разрушение бета-клеток поджелудочной железы, приводящее к абсолютной инсулиновой недостаточности и развитию хронической гипергликемии (повышению уровня глюкозы в крови). Заболевание обычно начинается у детей и подростков с пиком в 10-13 лет, но может развиться у людей любого возраста, в том числе и пожилых, хотя в большинстве случаев болезнь все же манифестирует до 40 лет.
В 2021 году в Российской Федерации на диспансерном учете по поводу сахарного диабета 1 типа состояло порядка 265 тысяч человек, из них 222 тысячи взрослые пациенты.
Причины возникновения сахарного диабета 1 типа
В развитии СД 1 типа важное место занимает генетическая предрасположенность, но заболевание развивается далеко не у каждого предрасположенного к нему человека. Для возникновения заболевания нужны триггеры – инфекционные и неинфекционные факторы внешней среды. Под воздействием триггеров запускаются аутоиммунные процессы и начинают вырабатываться антитела к собственным клеткам организма, в том числе к инсулину и клеткам поджелудочной железы, которая этот инсулин вырабатывает.
Сахарный диабет 1 типа. Жизненно важно знать каждому! Причины и Лечение.
К инфекционным триггерам относятся энтеровирусы, ротавирусы, вирусы краснухи, ветряной оспы, эпидемического паротита, вирусного гепатита, цитомегаловирус, вирус Эпштейна-Барр и др. Среди неинфекционных триггеров, способных привести к сахарному диабету 1 типа у предрасположенного человека, выделяют диетические составляющие (глютен, сою, глюкозу), вскармливание ребенка раннего возраста коровьим молоком или смешанным питанием на основе коровьего молока, воздействие тяжелых металлов, нитритов/нитратов, веществ, токсичных для бета-клеток. Кроме того, играют роль психосоциальные факторы (стресс), ультрафиолетовая радиация, температура/сезонность.
В результате аутоиммунных процессов бета-клетки поджелудочной железы разрушаются, инсулин перестает вырабатываться, возникает абсолютная инсулиновая недостаточность. Клинически заболевание проявляется, когда разрушено более 80% бета-клеток.
В семье больного сахарным диабетом 1 типа наибольший риск заболеть имеют родственники первой степени родства с пациентом – братья, сестры, дети, родители.
Классификация заболевания
ВОЗ выделяет два вида сахарного диабета 1 типа – иммуноопосредованный с образованием антител к собственным клеткам и идиопатический, когда причину болезни установить не удается.
Симптомы сахарного диабета 1 типа
Для сахарного диабета 1 типа характерно острое начало и быстрое развитие.
В доклинической стадии заболевания, когда симптомы болезни еще не проявляются, уже обнаруживаются антитела в анализах крови. В это время постепенно уменьшается масса клеток, продуцирующих инсулин, с развитием скрытых нарушений его секреции.
Нередко появлению признаков сахарного диабета 1 типа предшествует вирусная инфекция, стресс или перегрузка организма легкоусвояемыми углеводами. В типичном случае спустя 2-4 недели после перенесенной вирусной инфекции у пациента появляется сухость во рту, сильная жажда (человек может выпивать до 5 литров воды в сутки, преимущественно в ночные и утренние часы), повышенный аппетит, частое и обильное мочеиспускание (до 3 литров бесцветной мочи в сутки, обычно в ночные часы). Нехватка инсулина приводит к тому, что ткани организма теряют способность к утилизации глюкозы, она накапливается в крови (возникает гипергликемия), что приводит к появлению глюкозы в моче – глюкозурии. Заболевание сопровождается общей и мышечной слабостью, выраженной потерей массы тела при нормальном или повышенном аппетите, тяжестью в голове, нарушениями зрения, может появиться кожный зуд, запах ацетона изо рта (при развитии кетоацидотического состояния).
Первые симптомы сахарного диабета
На фоне высокого уровня сахара в крови плохо заживают раны, может быть рецидивирующий фурункулез и кандидоз.
Диагностика сахарного диабета 1 типа
Пациентам с подозрением на сахарный диабет 1 типа рекомендованы следующие исследования:
-
общий анализ крови для исключения или подтверждения наличия сопутствующего воспалительного процесса и анемии;
№ 1555 Клинический анализ крови
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с обязательной «ручной» микроскопией мазка крови ) Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Comp.
До 1 рабочего дня
Доступно с выездом на дом
№ 8 Ферменты
АлАТ (АЛТ, Аланинаминотрансфераза, аланинтрансаминаза, SGPT, Alanine aminotransferase) Аланинаминотрансфераза − внутриклеточный фермент, участвующий в метаболизме аминокислот. Тест используют в диагностике поражений печени, сердечной и скелетн�.
До 1 рабочего дня
Доступно с выездом на дом
№ 9 Ферменты
АсАТ (АСТ, аспартатаминотрансфераза, AST, SGOT, Aspartate aminotransferase) Синонимы: Глутамино-щавелевоуксусная трансаминаза; Глутамат-оксалоацетат-трансаминаза сыворотки крови (СГОТ); L-аспартат 2-оксоглутарат аминотрансфераза; ГЩТ. As.
До 1 рабочего дня
Доступно с выездом на дом
№ 13 Желчные пигменты и кислоты
Билирубин общий (Bilirubin total) Синонимы: Общий билирубин крови; Общий билирубин сыворотки. Totalbilirubin; TBIL. Краткая характеристика определяемого вещества Билирубин общий Билирубин – пигмент �.
До 1 рабочего дня
Доступно с выездом на дом
№ 16 Глюкоза и метаболиты углеводного обмена
Глюкоза (в крови) (Glucose) Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм.
До 1 рабочего дня
Доступно с выездом на дом
№ 22 Маркеры функции почек
Креатинин (в крови) (Creatinine) Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat. Краткая характеристика определя�.
До 1 рабочего дня
Доступно с выездом на дом
№ 40CKDEPI Маркеры функции почек
Клубочковая фильтрация, расчет по формуле CKD-EPI – креатинин (eGFR, Estimated Glomerular Filtration Rate, CKD-EPI creatinine equation) Синонимы: Анализ крови на скорость клубочковой фильтрации; СКФ; Скорость клубочковой фильтрации по креатинину. Estimated Glomerular filtration rate; eGFR; Test of renal function; CKD-EPI Creatinine Equat.
До 1 рабочего дня
Доступно с выездом на дом
№ 26 Маркеры функции почек
Мочевина (в крови) (Urea) Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины. Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea. Краткая характеристика аналита Мочевина Моче�.
До 1 рабочего дня
Доступно с выездом на дом
№ 28 Белки и аминокислоты
Общий белок (в крови) (Protein total) Синонимы: Общий белок сыворотки крови; Общий сывороточный белок. Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР. Краткая характеристика определяемого вещества Общий бе�.
До 1 рабочего дня
Доступно с выездом на дом
Холестерин общий (холестерин, Cholesterol total) Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синт.
До 1 рабочего дня
Доступно с выездом на дом
Холестерин-ЛПНП (Холестерин липопротеинов низкой плотности, ЛПНП, Cholesterol LDL) Синонимы: ЛПНП; Липопротеины низкой плотности; ЛНП; ХС ЛПНП; Холестерин липопротеинов низкой плотности; Холестерол бета-липопротеидов; Бета-липопротеины; Бета-ЛП. .
До 1 рабочего дня
Доступно с выездом на дом
Холестерин-ЛПВП (Холестерин липопротеинов высокой плотности, HDL Cholesterol) Синонимы: Липопротеиды высокой плотности; ЛПВП; ЛВП; ХС ЛПВП; альфа-холестерин; α -холестерин. High-density lipoprotein cholesterol; High density lipoprotein; Alpha-Lipoprotein Cholesterol; α-lipoprotein cholestero.
До 1 рабочего дня
Доступно с выездом на дом
Триглицериды (Triglycerides) Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получен.
До 1 рабочего дня
Доступно с выездом на дом
№ 39 Неорганические вещества/электролиты:
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum) Синонимы: Анализ крови на электролиты; Электролиты в сыворотке крови. Electrolyte Panel; Serum electrolyte test; Sodium, Potassium, Chloride; Na/K/Cl. Краткая характеристика определяемых �.
До 1 рабочего дня
Доступно с выездом на дом
Диагноз «сахарный диабет» у бессимптомного человека не ставится на основании однократно определенного ненормального значения глюкозы крови.
Для подтверждения диагноза требуется дополнительное обследование:
-
определение уровня гликированного гемоглобина в крови (HbA1c);
№ 18 Глюкоза и метаболиты углеводного обмена
Гликированный гемоглобин (HbA1С, Glycated Hemoglobin) Синонимы: Анализ крови на гликированный гемоглобин. Glycohemoglobin; HbA1c; Hemoglobin A1c; A1c; HgbA1c; Hb1c. Краткая характеристика определяемого вещества Гликированный гемо�.
До 1 рабочего дня
Доступно с выездом на дом
№ 56 Лабораторная оценка функции щитовидной железы
Тиреотропный гормон (ТТГ, тиротропин, Thyroid Stimulating Hormone, TSH) Гормон гипофиза, регулирующий функции щитовидной железы. Один из важнейших тестов в лабораторной диагностике заболеваний щитовидной железы. Синоним.
До 1 рабочего дня
Доступно с выездом на дом
№ 116 Клинический анализ мочи
Анализ мочи общий (Анализ мочи с микроскопией осадка) Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскоп.
До 1 рабочего дня
Доступно с выездом на дом
№ ОБС103 Комплексные исследования
Гемостазиограмма (коагулограмма), скрининг Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Состав профиля: № 2 Протромбин (протромбиновое время, протромбин (по Квику), МНО.
До 1 рабочего дня
Доступно с выездом на дом
№ ГТТ Глюкоза и метаболиты углеводного обмена
Глюкозотолерантный тест с определением глюкозы в венозной крови натощак и после нагрузки через 2 часа Синонимы: Анализ крови на ГТТ; Пероральный глюкозотолерантный тест (ПГТТ); Тест на толерантность к глюкозе; Проба с 75 граммами глюкозы. Glucose Tolerance Test (GTT); Oral Glucose Tol.
До 1 рабочего дня
Доступно с выездом на дом
№ 148 Лабораторная оценка эндокринной функции поджелудочной железы и диагностика диабета
С-Пептид (C-Peptide) Синонимы: Анализ крови на С-пептид; Связующий пептид; Соединительный пептид. Connecting peptide. Краткая характеристика определяемого вещества С-пептид С-пептид — побо.
До 1 рабочего дня
Доступно с выездом на дом
№ 202 Антитела к антигенам эндокринной части поджелудочной железы
АТ-GAD (антитела к глутаматдекарбоксилазе, GAD-autoantibodies, anti-GAD, GADA) Маркёр аутоиммунной деструкции бета-клеток поджелудочной железы. Антитела к GAD (декарбоксилазе глютаминовой кислоты) — это антитела к основному антигену бет.
До 11 рабочих дней
Доступно с выездом на дом
№ 201 Антитела к антигенам эндокринной части поджелудочной железы
АТ к бета-клеткам поджелудочной железы, IgG (Anti-Islet Cell antibodies) Маркёр риска аутоиммунной деструкции клеток поджелудочной железы, вырабатывающих инсулин. Антитела к островковым клеткам (бета-клеткам) поджелудочной железы, вы.
До 11 рабочих дней
Доступно с выездом на дом
№ 1285 Антитела к антигенам эндокринной части поджелудочной железы
Антитела к тирозинфосфатазе (IA-2, Islet tyrosine phosphatase, Islet Cell Antigen IA-2, ICA512 Antibodies) Антиген IA-2 (insulinoma associated antigen) является специфичной для поджелудочной железы тирозинфосфатазой, которая участвует в регуляции секреции инсулина. Антиген накаплива�.
До 11 рабочих дней
Доступно с выездом на дом
Электрокардиография (ЭКГ) — повсеместно распространенный метод изучения работы сердца, в основе которого лежит графическое изображение электрических импульсов с�.
К каким врачам обращаться
Диагностикой и лечением сахарного диабета 1 типа занимается врач-эндокринолог . Пациенту с сахарным диабетом могут также требоваться консультации кардиолога , а также раз в год рекомендован осмотр офтальмолога с целью выявления изменений сетчатки, связанных с сахарным диабетом.
Лечение сахарного диабета 1 типа
Единственное средство лечения сахарного диабета 1 типа – пожизненная заместительная терапия инсулином. Для каждого пациента индивидуально определяются цели гликемического контроля – уровень HbA1c и глюкозы плазмы натощак, перед едой, на ночь, ночью и через 2 часа после еды. Эти уровни выбираются в зависимости от возраста, ожидаемой продолжительности жизни, наличия атеросклеротических сердечно-сосудистых заболеваний и риска тяжелой гипогликемии (чрезмерного снижения глюкозы крови).
Пациентам с сахарным диабетом 1 типа нужно самостоятельно контролировать уровень сахара в крови и вводить себе препараты инсулина в соответствии с полученными значениями (этому обучает врач-эндокринолог).
Препаратами первого выбора являются аналоги инсулина человека сверхбыстрого, ультракороткого, длительного и сверхдлительного действия. Поскольку у больных сахарным диабетом 1 типа не вырабатывается собственный инсулин, лекарственные препараты должны имитировать физиологическую секрецию этого гормона у здорового человека. С этой целью назначают комбинации из инсулинов длительного и короткого действия.
Препараты длительного действия имитируют базальную секрецию инсулина, обеспечивают стабильный уровень сахара в крови ночью и между приемами пищи. Короткие инсулины имитируют быструю секрецию инсулина в ответ на прием пищи, то есть они необходимы для того, чтобы организм мог утилизировать принятые с пищей углеводы. Пациент должен вводить себе инсулин короткого действия перед едой (количество препарата зависит от того, сколько углеводов планирует съесть человек). Правильно рассчитывать количество углеводов (так называемых «хлебных единиц») и вводимого инсулина пациента учит эндокринолог.
Назначение инсулина, расчет его дозы и распределение инсулина в течение суток требует обязательного предварительного составления диеты для пациента.
Больному сахарным диабетом необходимо потреблять достаточное количество калорий, жиров, белков и углеводов в соответствии с его возрастом, ростом и уровнем физической активности, при этом рацион должен учитывать индивидуальные потребности пациента, режим и образ жизни, привычки, материальные и бытовые условия. Физическая активность повышает качество жизни, но не является методом сахароснижающей терапии при сахарном диабете 1 типа.
Установка инсулиновой помпы, которая представляет собой небольшое электронное устройство, позволяет улучшить качество жизни пациента. Устройство способно вводить инсулин короткого или ультракороткого действия каждые 3–4 минуты, имитируя базальную секрецию и поступление «пищевого» инсулина. Однако инсулиновая помпа требует активного участия пациента – он должен быть дисциплинированным и осуществлять достаточный контроль уровня глюкозы крови.
С помощью индивидуального глюкометра пациент контролирует уровень сахара в крови не реже 4 раз в сутки – перед едой, через 2 часа после еды, на ночь и периодически ночью. Дополнительные измерения могут потребоваться перед физическими нагрузками и после них, при подозрении на гипогликемию, а также перед автовождением или управлением сложными механизмами.
Кроме того, существуют системы непрерывного мониторинга глюкозы, которые измеряют сахар каждые 5-15 минут с помощью устанавливаемых подкожно датчиков. Такие системы могут строить и сохранять графики уровня глюкозы, посылать сигнал тревоги, если уровень сахара близок к пороговым значениям, передавать данные на смартфон, откуда они могут быть сохранены и переданы врачу.
Для предотвращения сердечно-сосудистых осложнений пациенту с СД могут быть рекомендованы препараты, снижающие уровень холестерина в крови (статины), а также средства для контроля артериального давления.
Течение сахарного диабета 1 типа сопровождается развитием множества осложнений. К острым осложнениям, требующим экстренного вмешательства, относятся гипогликемические состояния вплоть до комы и диабетический кетоацидоз с развитием кетоацидотической комы.
Диабетический кетоацидоз становится следствием абсолютного инсулинодефицита. Причинами этого осложнения могут стать прекращение введения инсулина, сопутствующие заболевания, инфекционные болезни. При кетоацидотическом состоянии развиваются все симптомы диабета: обезвоживание при повышенной жажде, полиурия, разлитая боль в животе, рвота, запах ацетона изо рта, нарушение сознания вплоть до комы. Такое состояние требует лечения в реанимационных условиях.
При снижении сахара крови ниже 3,5 ммоль/л диагностируется гипогликемия. В случае развития тяжелой гипогликемии пациент может испытывать беспокойство, дрожь, тошноту, сильный голод. Гипогликемия сопровождается учащением пульса, появлением холодного пота, обильным мочеиспусканием, снижением концентрации внимания, головной болью, панической атакой, судорогами и нарушением сознания с развитием комы. При тяжелой гипогликемии требуется госпитализация и внутривенное введение глюкозы.
Среди хронических или поздних осложнений сахарного диабета выделяют микро- и макроангиопатии (поражение мелких и крупных сосудов соответственно), а также синдром диабетической стопы. При повреждении сосудов сетчатки глаза развивается диабетическая ретинопатия, приводящая к необратимой частичной или полной потере зрения. Риск развития слепоты у пациентов с сахарным диабетом в 10-20 раз выше, чем в общей популяции.
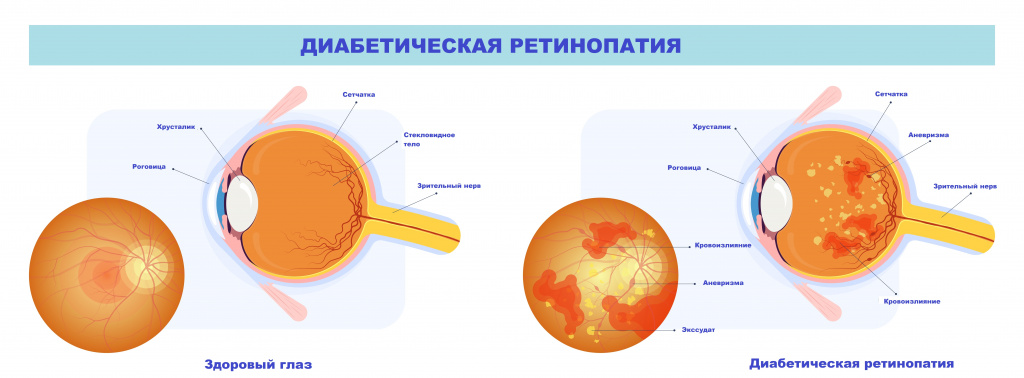
Поражение почечных артерий сопровождается нефропатией, значительно повышающей риск терминальной почечной недостаточности, особенно в тех случаях, когда присутствуют хроническая гипергликемия и артериальная гипертензия.
Диабетическая нейропатия представляет собой поражение нервной системы, которая проявляется различными двигательными и чувствительными нарушениями. Пациенты отмечают онемение конечностей, «мурашки», зябкость ног, нарушение чувствительности к вибрациям, синдром «беспокойных ног», когда при засыпании человек ощущает боль в ногах, жжение, непреодолимую потребность двигать ногами. Неприятные ощущения ослабляются во время ходьбы.
При диабетической нейропатии страдает болевая чувствительность, в результате чего пациент может не замечать небольшие травмы, мозоли, ранки стоп, которые инфицируются.
На фоне нейропатии развивается синдром диабетической стопы, чему способствуют нарушения кровоснабжения и присоединение инфекций. Для синдрома диабетической стопы характерно развитие язвенных дефектов, кожа становится сухой, трескается, что чревато присоединением инфекции (язвы чаще всего инфицируются стафилококками, стрептококками, бактериями кишечной группы). Атеросклеротическое поражение артерий нижних конечностей приводит к нарушению кровотока с развитием ишемического варианта диабетической стопы: кожа стопы холодная, бледная, пульс на артериях ослаблен или не прощупывается, при движении может возникать боль.
Макроангиопатии при сахарном диабете могут стать причиной развития ишемической болезни сердца и острого инфаркта миокарда, цереброваскулярной болезни с высоким риском инсульта, кроме того, поражаются периферические артерии, например сосуды нижних конечностей, с развитием синдрома перемежающейся хромоты и ишемической гангрены. Перечисленные заболевания не являются непосредственно осложнениями сахарного диабета, однако сахарный диабет приводит к их раннему развитию, увеличивает тяжесть, ухудшает течение.
Профилактика сахарного диабета 1 типа
В настоящее время не существует методов профилактики развития сахарного диабета 1 типа.
- Клинические рекомендации «Сахарный диабет 1 типа у взрослых». Разраб.: Российская ассоциация эндокринологов. – 2021.
- Алгоритмы специализированной медицинской помощи больным сахарным диабетом / Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. – 8-й выпуск. – М.: УП ПРИНТ; 2017.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Источник: www.invitro.ru
Сахарный диабет 1 типа ( Аутоиммунный диабет , Инсулинозависимый диабет , Ювенильный диабет )

Сахарный диабет 1 типа – это эндокринное заболевание, характеризующееся недостаточным производством инсулина и повышением уровня глюкозы в крови. Из-за продолжительной гипергликемии пациенты страдают от жажды, теряют вес, быстро утомляются. Характерны мышечные и головные боли, судороги, кожный зуд, усиление аппетита, частые мочеиспускания, бессонница, приливы жара. Диагностика включает клинический опрос, лабораторные исследования крови и мочи, выявляющие гипергликемию, недостаток инсулина, метаболические нарушения. Лечение проводится методом инсулинотерапии, назначается диета, занятия физической культурой.
МКБ-10
E10 Инсулинзависимый сахарный диабет
- Причины СД 1 типа
- Патогенез
- Классификация
- Симптомы СД 1 типа
- Осложнения
- Диагностика
- Лечение СД 1 типа
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Термин «диабет» происходит из греческого языка и означает «течет, вытекает», таким образом, название болезни описывает один из ее ключевых симптомов – полиурию, выделение большого количества мочи. Сахарный диабет 1 типа называют также аутоиммунным, инсулинозависимым и ювенильным. Заболевание может проявиться в любом возрасте, но чаще манифестирует у детей и подростков.
В последние десятилетия отмечается рост эпидемиологических показателей. Распространенность всех форм сахарного диабета составляет 1-9%, на долю инсулинозависимого варианта патологии приходится 5-10% случаев. Заболеваемость зависит от этнической принадлежности пациентов, наиболее высока среди скандинавских народов.

Сахарный диабет 1 типа
Причины СД 1 типа
Факторы, способствующие развитию болезни, продолжают исследоваться. К настоящему времени установлено, что сахарный диабет первого типа возникает на основе сочетания биологической предрасположенности и внешних неблагоприятных воздействий. К наиболее вероятным причинам поражения поджелудочной железы, снижения выработки инсулина относят:
- Наследственность. Склонность к инсулинозависимому диабету передается по прямой линии – от родителей к детям. Выявлено несколько комбинаций генов, предрасполагающих к болезни. Они наиболее распространены среди жителей Европы и Северной Америки. При наличии больного родителя риск для ребенка увеличивается на 4-10% по сравнению с общей популяцией.
- Неизвестные внешние факторы. Существуют некие воздействия среды, провоцирующие СД 1 типа. Этот факт подтверждается тем, что однояйцевые близнецы, имеющие абсолютно одинаковый набор генов, заболевают вместе лишь в 30-50% случаев. Также установлено, что люди, мигрировавшие с территории с низкой заболеваемостью на территорию с более высокой эпидемиологией, чаще болеют диабетом, чем те, кто отказался от миграции.
- Вирусная инфекция. Аутоиммунный ответ на клетки поджелудочной может быть запущен вирусной инфекцией. Наиболее вероятно влияние вирусов Коксаки и краснухи.
- Химикаты, лекарства. Бета-клетки железы, производящей инсулин, могут быть поражены некоторыми химическими средствами. Примерами таких соединений являются крысиный яд и стрептозоцин – препарат для онкологических больных.
Патогенез
В основе патологии лежит недостаточность производства гормона инсулина в бета-клетках островков Лангерганса поджелудочной железы. К инсулинозависимым тканям относятся печеночная, жировая и мышечная. При сокращении секреции инсулина они перестают принимать глюкозу из крови. Возникает состояние гипергликемии – ключевой признак сахарного диабета. Кровь сгущается, нарушается кровоток в сосудах, что проявляется ухудшением зрения, трофическими поражениями конечностей.
Недостаточность инсулина стимулирует распад жиров и белков. Они поступают в кровь, а затем метаболизируются печенью в кетоны, которые становятся источниками энергии для инсулиннезависимых тканей, включая ткани головного мозга. Когда концентрация сахара крови превышает 7-10 ммоль/л, активизируется запасной путь выведения глюкозы – через почки. Развивается глюкозурия и полиурия, вследствие чего возрастает риск дегидратации организма и дефицита электролитов. Для компенсации потери воды усиливается чувство жажды (полидипсия).
Классификация
Согласно рекомендациям Всемирной организации здравоохранения, сахарный диабет I типа подразделяют на аутоиммунный (спровоцированный выработкой антител к клеткам железы) и идиопатический (органические изменения в железе отсутствуют, причины патологии остаются неизвестными). Развитие болезни происходит в несколько стадий:
- Выявление предрасположенности. Проводятся профилактические обследования, определяется генетическая отягощенность. С учетом средних статистических показателей по стране рассчитывается уровень риска развития заболевания в будущем.
- Начальный пусковой момент. Включаются аутоиммунные процессы, повреждаются β-клетки. Антитела уже вырабатываются, но производство инсулина остается нормальным.
- Активный хронический аутоиммунный инсулит. Титр антител становится высоким, количество клеток, производящих инсулин, сокращается. Определяется высокий риск манифестации СД в ближайшие 5 лет.
- Гипергликемия после углеводной нагрузки. Деструкции подвергается значительная часть вырабатывающих инсулин клеток. Производство гормона уменьшается. Сохраняется нормальный уровень глюкозы натощак, но после приема пищи в течение 2 часов определяется гипергликемия.
- Клиническая манифестация болезни. Проявляются симптомы, характерные для сахарного диабета. Секреция гормона резко снижена, деструкции подвержено 80-90% клеток железы.
- Абсолютная инсулиновая недостаточность. Все клетки, ответственные за синтез инсулина, погибают. Гормон поступает в организм только в форме препарата.
Симптомы СД 1 типа
Основные клинические признаки манифестации заболевания – полиурия, полидипсия и потеря веса. Учащаются позывы к мочеиспусканию, объем суточной мочи достигает 3-4 литров, иногда появляется ночное недержание. Пациенты испытывают жажду, ощущают сухость во рту, выпивают до 8-10 литров воды за сутки. Аппетит усиливается, но масса тела уменьшается на 5-12 кг за 2-3 месяца.
Дополнительно может отмечаться бессонница ночью и сонливость днем, головокружения, раздражительность, быстрая утомляемость. Больные чувствуют постоянную усталость, с трудом выполняют привычную работу.
Возникает зуд кожи и слизистых оболочек, высыпания, изъязвления. Ухудшается состояние волос и ногтей, долго не заживают раны и иные кожные поражения. Нарушение кровотока в капиллярах и сосудах называется диабетической ангиопатией. Поражение капилляров проявляется снижением зрения (диабетическая ретинопатия), угнетением функций почек с отеками, артериальной гипертензией (диабетическая нефропатия), неравномерным румянцем на щеках и подбородке. При макроангиопатии, когда в патологический процесс Wowлекаются вены и артерии, начинает прогрессировать атеросклероз сосудов сердца и нижних конечностей, развивается гангрена.
У половины больных определяются симптомы диабетической нейропатии, которая является результатом электролитного дисбаланса, недостаточного кровоснабжения и отека нервной ткани. Ухудшается проводимость нервных волокон, провоцируются судороги. При периферической нейропатии пациенты жалуются на жжение и болезненные явления в ногах, особенно по ночам, на ощущение «мурашек», онемение, повышенную чувствительность к прикосновениям. Для автономной нейропатии характерны сбои со стороны функций внутренних органов – возникают симптомы расстройств пищеварения, пареза мочевого пузыря, мочеполовых инфекций, эректильной дисфункции, стенокардии. При очаговой нейропатии формируются боли различной локализации и интенсивности.
Осложнения
Продолжительное нарушение углеводного обмена может привести к диабетическому кетоацидозу – состоянию, характеризующемуся накоплением в плазме кетонов и глюкозы, повышением кислотности крови. Протекает остро: исчезает аппетит, появляется тошнота и рвота, боль в животе, запах ацетона в выдыхаемом воздухе. При отсутствии медицинской помощи наступает помрачение сознания, кома и смерть. Больные с признаками кетоацидоза нуждаются в неотложном лечении. Среди других опасных осложнений диабета – гиперосмолярная кома, гипогликемическая кома (при неправильном применении инсулина), «диабетическая стопа» с риском ампутации конечности, тяжелая ретинопатия с полной потерей зрения.
Диагностика
Обследование пациентов осуществляет врач-эндокринолог. Достаточными клиническими критериями болезни являются полидипсия, полиурия, изменения веса и аппетита – признаки гипергликемии. В ходе опроса врач также уточняет наличие наследственной отягощенности. Предполагаемый диагноз подтверждается результатами лабораторных исследований крови, мочи.
Обнаружение гипергликемии позволяет различить сахарный диабет с психогенной полидипсией, гиперпаратиреозом, хронической почечной недостаточностью, несахарным диабетом. На втором этапе диагностики проводится дифференциация различных форм СД. Комплексное лабораторное обследование включает следующие анализы:
Лечение СД 1 типа
Усилия врачей нацелены на устранение клинических проявлений диабета, а также на предупреждение осложнений, обучение пациентов самостоятельному поддержанию нормогликемии. Больных сопровождает полипрофессиональная бригада специалистов, в которую входят эндокринологи, диетологи, инструктора ЛФК. Лечение включает консультации, применение лекарственных средств, обучающие занятия. К основным методам относятся:
- Инсулинотерапия. Использование препаратов инсулина необходимо для максимально достижимой компенсации метаболических нарушений, предотвращения состояния гипергликемии. Инъекции являются жизненно необходимыми. Схема введения составляется индивидуально.
- Диета. Пациентам показана низкоуглеводная, в том числе кетогенная диета (кетоны служат источником энергии вместо глюкозы). Основу рациона составляют овощи, мясо, рыба, молочные продукты. В умеренных количествах допускаются источники сложных углеводов – цельнозерновой хлеб, крупы.
- Дозированные индивидуальные физические нагрузки. Физическая активность полезна большинству больных, не имеющих тяжелых осложнений. Занятия подбираются инструктором по ЛФК индивидуально, проводятся систематически. Специалист определяет продолжительность и интенсивность тренировок с учетом общего состояния здоровья пациента, уровня компенсации СД. Назначается регулярная ходьба, легкая атлетика, спортивные игры. Противопоказан силовой спорт, марафонский бег.
- Обучение самоконтролю. Успешность поддерживающего лечения при диабете во многом зависит от уровня мотивации больных. На специальных занятиях им рассказывают о механизмах болезни, о возможных способах компенсации, осложнениях, подчеркивают важность регулярного контроля количества сахара и применения инсулина. Больные осваивают навык самостоятельного выполнения инъекции, выбора продуктов питания, составления меню.
- Профилактика осложнений. Применяются лекарства, улучшающие ферментную функцию железистых клеток. К ним относятся средства, способствующие оксигенации тканей, иммуномодулирующие препараты. Проводится своевременное лечение инфекций, гемодиализ, антидот-терапия для выведения соединений, ускоряющих развитие патологии (тиазидов, кортикостероидов).
Среди экспериментальных методов лечения стоит отметить разработку ДНК-вакцины BHT-3021. У пациентов, получавших внутримышечные инъекции в течение 12 недель, повышался уровень C-пептида – маркера активности островковых клеток поджелудочной железы. Другое направление исследований – превращение стволовых клеток в железистые клетки, производящие инсулин. Проведенные опыты на крысах дали положительный результат, но для использования метода в клинической практике необходимы доказательства безопасности процедуры.
Прогноз и профилактика
Инсулинозависимая форма сахарного диабета является хроническим заболеванием, но правильная поддерживающая терапия позволяет сохранить высокое качество жизни больных. Профилактические меры до сих пор не разработаны, так как не выяснены точные причины болезни. В настоящее время всем людям из групп риска рекомендовано проходить ежегодные обследования для выявления заболевания на ранней стадии и своевременного начала лечения. Такая мера позволяет замедлить процесс формирования стойкой гипергликемии, минимизирует вероятность осложнений.
Литература
1. Сахарный диабет и его осложнения: современные принципы диагностики, лечения и профилактики: учебное пособие/ Хамнуева Л.Ю., Андреева Л.С., Шагун О.В. – 2011.
2. Алгоритмы специализированной медицинской помощи больным сахарным диабетом/ Под редакцией Дедова И.И., Шестаковой М.В., Майорова А.Ю. – 2017.
3. Федеральные клинические рекомендации (протоколы) по ведению детей с эндокринными заболеваниями/ Под ред. Дедова И.И., Петерковой В.А. — 2014.
4. Основные принципы лечения сахарного диабета 1 типа/ Чазова Т.Е.// Русский медицинский журнал. – 2003 — №27.
Источник: www.krasotaimedicina.ru
Сахарный диабет I типа, или Охота на поджелудочную железу
Сахарная болезнь — звучит загадочно и как будто несерьезно. Что же кроется за этим названием? К сожалению, сахарная болезнь (diabetes mellitus) — совсем «не сахар»: на фоне масштабной потери жидкости больных изнуряет постоянная жажда, а многие узнают о своем недуге лишь после выхода из диабетической комы. Среди осложнений неконтролируемого сахарного диабета нередки поражения глаз, почек, нервной и сердечно-сосудистой систем, в связи с чем это заболевание относят к одной из серьезнейших проблем нашего общества.

Аутоиммунные заболевания
Мы продолжаем цикл по аутоиммунным заболеваниям — болезням, при которых организм начинает бороться сам с собой, вырабатывая аутоантитела и/или аутоагрессивные клоны лимфоцитов. Мы рассказываем о том, как работает иммунитет и почему иногда он начинает «стрелять по своим». Некоторым самым распространенным заболеваниям будут посвящены отдельные публикации.
Для соблюдения объективности мы пригласили стать куратором спецпроекта доктора биологических наук, чл.-корр. РАН, профессора кафедры иммунологии МГУ Дмитрия Владимировича Купраша. К тому же у каждой статьи есть свой рецензент, более детально вникающий во все нюансы.
Рецензентом этой статьи стал Павел Юрьевич Волчков — заведующий лабораторией геномной инженерии МФТИ.
Партнеры проекта — Михаил Батин и Алексей Маракулин (Open Longevity / «Объединенные Консультанты Финправо»).
О «болезни неутолимой жажды и потери жидкости» писали еще древнеиндийские, древнеегипетские и древнегреческие врачи. Конкретное же ее наименование — διαβαινω (что по-гречески означает «перехожу, пересекаю») — появилось в третьем веке до нашей эры, вероятнее всего, в трудах Аполлона из Мемфиса. Оно отражало представления тех времен об этом недуге: больной, вынужденный постоянно выводить и принимать жидкость, окружающим напоминал своеобразный сифон, через который постоянно «переходит» вода. Первое подробное описание того, что мы сейчас называем diabetes mellitus, то есть сахарный диабет, дал Аретей из Каппадокии.
Сегодня сахарным диабетом первого и второго типов страдает примерно 8,5% населения Земли, то есть каждый двенадцатый ее житель. Чаще всего диабет второго типа поражает жителей развитых стран, однако темпы роста заболеваемости сейчас выше в не столь благополучных регионах.
Статистические данные, собранные в США, указывают и на расово-этническую неоднородность в предрасположенности к сахарной болезни: например, диабет находят чуть ли не у каждого шестого индейца или аляскинского эскимоса и лишь у каждого тринадцатого «белого» с неиспанскими корнями. При таких масштабах распространения заболевание приобретает помимо медицинской еще и социальную значимость. Только представьте себе, что будет, если у государств закончатся деньги на производство инсулина или на обучение врачей — специалистов по диабету! Поэтому развитые страны уделяют этой болезни особое внимание, создавая центры адаптации для заболевших и выделяя ученым деньги на исследования, посвященные diabetes mellitus.
Первый рецепт микстуры для лечения сахарной болезни (точнее, ее ведущего симптома — полиурии, или учащенного мочеиспускания) обнаружили в источнике 16 века до нашей эры — папирусе Эберса (рис. 1). Вероятно, в районе шестого века до нашей эры индийский врачеватель Сушрута изобрел метод диагностики диабета, суть которого остается неизменной и по сей день.
Конечно, изменилось «оборудование»: в Древней Индии болезнь определяли по сладкому вкусу мочи пациента. Примерно тогда же были описаны и другие симптомы: склонность к ожирению, усиленная жажда, диабетическая гангрена. Самые блестящие доктора разных веков пытались справиться с этой болезнью, однако, несмотря на солидный «возраст» детального описания диабета, больших успехов не достигли.

Что сулит нам инсулин?
Что же ломается в нашем таком тонко и изящно устроенном организме, что он начинает так тяжело болеть? Сахарный диабет может довести больного до комы и смерти, а значит, с ним шутки плохи, и надо обязательно разобраться, откуда что берется.
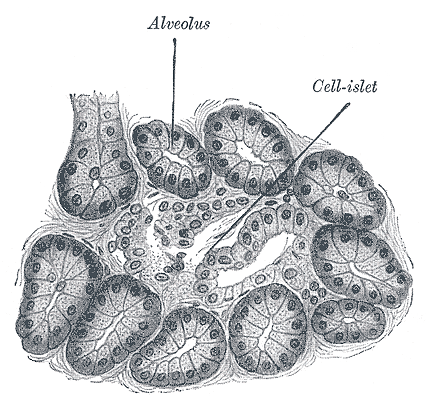
У всех на слуху некое вещество — инсулин, — но не все знают, что оно собой представляет. Инсулин — это пептид [1], а еще точнее — пептидный гормон. Он выделяется в кровь человека клетками островков Лангерганса поджелудочной железы. Эти островки в 1869 году открыл 22-летний студент-медик Лангерганс, впоследствии ставший известным немецким гистологом и анатомом (рис. 2а).
Рассматривая в микроскоп срезы поджелудочной железы, он обнаружил необычные островки клеток (рис. 2б), которые, как выяснилось позже, выделяют важные для пищеварения субстанции. Островки Лангерганса состоят из трех видов клеток:
- α-клеток немного (около 20%), они выделяют гормон глюкагон — антагонист инсулина;
- β-клеток большинство, они секретируют инсулин — главный гормон переработки сахаров в организме человека;
- δ-клеток совсем мало (около 3%), они секретируют гормон соматостатин, который угнетает секрецию многих желез.

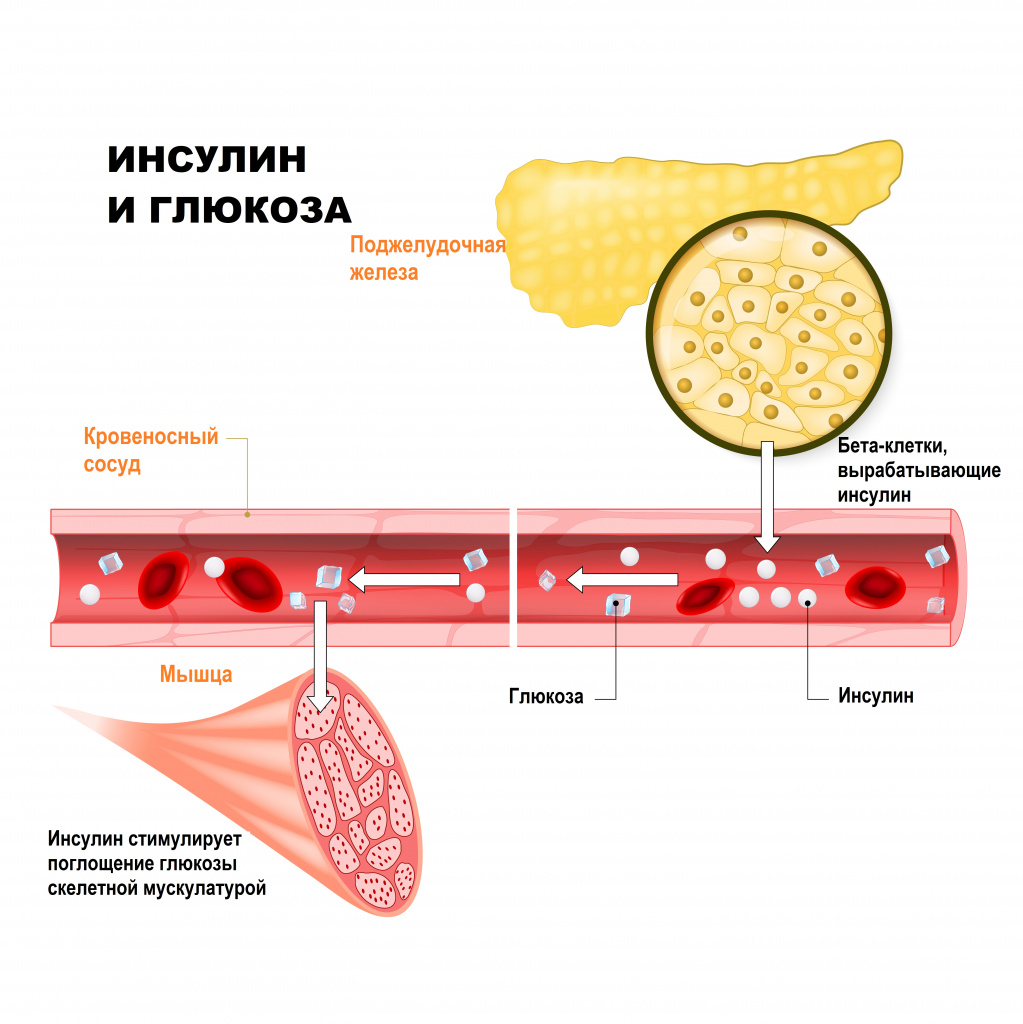
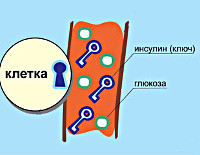
Непосредственная задача инсулина заключается в том, чтобы помочь потребляемым сахарам попасть в клетку, которая в них нуждается .
Инсулин связывается с двумя мономерами инсулинового рецептора, расположенного в мембране клетки, соединяя их в димер. Внутриклеточные домены инсулинового рецептора являются тирозиновыми киназами (то есть ферментами, присоединяющими фосфатный остаток к аминокислоте тирозину), которые запускают внутриклеточный каскад фосфорилирования. Фосфорилирование, в свою очередь, вызывает проникновение глюкозы в клетку, так как белки глюкозного канала перемещаются из внутриклеточного пространства на мембрану (рис. 3) [2]. Кстати, родственные инсулиновому рецептору тирозиновые киназы — обширное семейство сенсоров, реагирующих на ростовые факторы, гормоны и даже щелочной pH (!) [3].
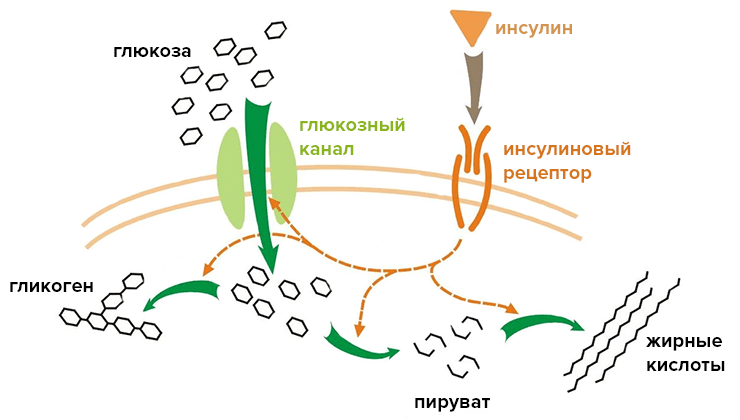
Сахар — жизненно необходимое для организма вещество. Именно благодаря сахару глюкозе функционирует наш сложный и умный мозг: при расщеплении глюкозы он получает энергию для своей работы [5]. Клетки других органов тоже очень нуждаются в глюкозе — это наиболее универсальный источник их жизненной энергии.
Наша печень делает запасы сахара в виде гликогена — полимера глюкозы, — а на черный день ее можно переработать и хранить в виде жировых отложений. Однако чтобы проникнуть в клетки некоторых тканей, глюкозе нужен инсулин. Такие ткани называются инсулинзависимыми. В первую очередь к ним относятся печеночная, мышечная и жировая ткани. Есть и инсулиннезависимые ткани — нервная, например, — но это уже совсем другая история.
В случае инсулинзависимых тканей глюкоза самостоятельно не может проникнуть в клетки — ей обязательно нужен проводник, которым как раз и является инсулин. Глюкоза и инсулин независимо проникают к клеткам органов через «двери» кровеносного русла. Затем инсулин взаимодействует со своим рецептором на поверхности клетки и открывает проход для глюкозы.
Главным сигналом к поступлению инсулина в кровь служит повышение в ней уровня глюкозы. Но есть и иные стимулы: например, секрецию инсулина усиливают не только углеводы, но и некоторые другие вещества, поступающие с пищей — аминокислоты и свободные жирные кислоты. Нервная система тоже вносит свой вклад: при получении определенных сигналов она может давать команду к повышению или понижению уровня инсулина в крови.
Вас много, а я один
Казалось бы, недостаток такого важного гормона, как инсулин, — и так немалая беда для заболевших и врачей. Но нет, проблема диабета гораздо глубже. Дело в том, что существует два его типа , различающихся причинами недостаточной эффективности инсулина.
Если уж быть совсем точными, то даже не два, а больше, просто они не столь распространены. Например, LADA (latent autoimmune diabetes in adults) — латентный аутоиммунный диабет взрослых, или диабет 1,5 типа [6]. По симптоматике он схож с диабетом 2 типа, однако механизм развития у него совсем иной: в организме появляются антитела к β-клеткам поджелудочной железы и ферменту глутаматдекарбоксилазе. Еще один тип сахарного диабета — MODY (maturity onset diabetes of the young), диабет зрелого типа у молодых [7]. Название этого моногенного, наследуемого по аутосомно-доминантному типу, заболевания обусловлено тем, что начинается оно в юном возрасте, однако протекает мягко, подобно «взрослому» диабету 2 типа, при этом снижения чувствительности к инсулину может и не происходить.
Диабет 2 типа (его еще называют инсулинорезистентным) встречается гораздо чаще, чем все прочие формы болезни: его диагностируют примерно у 80% диабетиков. Главная его особенность в том, что чувствительность клеток к действию инсулина значительно снижается, то есть инсулин практически теряет способность запускать глюкозу в ткани. Поджелудочная железа при этом получает сигнал, что инсулина недостаточно, и начинает производить его с повышенной интенсивностью. Из-за постоянной перегрузки β-клетки со временем истощаются, и человеку приходится делать инсулиновые инъекции. Но у заболевших вторым типом диабета есть возможность свести его проявления к минимуму: при достаточной физической активности, соблюдении диеты и снижении массы тела количество глюкозы в крови уменьшается, углеводный обмен нормализуется.
Хотя симптомы двух диабетов схожи, их биологическая сущность разнится. Диабет 1 типа является заболеванием иммунной системы, первопричина же диабета 2 типа кроется в метаболических нарушениях. Различаются они и «типажом» заболевших: диабетом первого типа чаще всего страдают молодые люди до 30 лет, а второго — люди среднего и старшего возраста.
Выживших нет. Механизм развития аутоиммунного диабета
Основные механизмы уничтожения нормальных тканей организма своими же иммунными клетками уже рассматривались в первой статье нашего спецпроекта по аутоиммунным заболеваниям («Иммунитет: борьба с чужими и. своими» [8]). Для того чтобы без затруднений изучать, что происходит с организмом во время сахарного диабета, очень рекомендуем ее прочесть.
Что же должно случиться, чтобы организм начал атаковать клетки собственной поджелудочной железы? Чаще всего это происходит из-за того, что иммунные клетки Т-хелперы пробиваются через гематоэнцефалический барьер — преграду между кровеносными сосудами и головным мозгом, не дающую некоторым веществам и иммунным клеткам взаимодейстWowать с нейронами.
Когда эта преграда страдает, и эти два вида клеток встречаются, происходит иммунизация защитных клеток организма. По сходному механизму развивается еще одно заболевание — рассеянный склероз (РС), однако при РС происходит иммунизация другими антигенами нервных клеток. При помощи своего Т-клеточного рецептора и дополнительного рецептора CD4 Т-хелперы взаимодействуют с комплексом MHC-II—пептид на поверхности антигенпрезентирующих клеток мозга и обретают способность распознавать антигены, которые находятся в нервных клетках. Такие Т-хелперы уже знают, какое «оружие» им потребуется, если они столкнутся с такими же «врагами-антигенами», как в клетках мозга, и они уже полностью готовы вступить с ними в борьбу. По несчастью, MHC-комплекс у некоторых людей «слишком» эффективно презентирует антигены β-клеток поджелудочной железы, очень похожие на те, что существуют в нервных клетках , и этим вызывает сильный иммунный ответ.
Самый важный из нейронных антигенов, который экспрессируется на поверхности β-клеток, — молекула адгезии N-CAM. Нервным клеткам эта молекула необходима для роста и взаимодействия друг с другом. В поджелудочной железе N-CAM выполняет адгезивную функцию и играет важную роль в структурной организации органа [9], [10].
Т-хелперы в скором времени распознают антигены β-клеток, начинают их атаковать и, увы, чаще всего побеждают. Поэтому при диабете 1 типа инсулин у больных прекращает вырабатываться совсем, ведь все клетки, которые были способны его производить, уничтожаются иммуноцитами. Единственное, что можно посоветовать таким пациентам, — это вводить инсулин в кровь искусственно , в виде инъекций. Если этого не делать, то довольно быстро диабет приводит к масштабным «разрушениям» в организме .
Инсулин для этих целей получают генно-инженерным способом. Первым делом культивируют бактериальный штамм-продуцент гибридного белка, содержащего человеческий проинсулин, — Escherichia coli BL21/pPINS07(BL07) или Escherichia coli JM109/pPINS07. Затем клетки бактерий разрушают и отделяют тельца включения, содержащие гибридный белок.
Далее проводят предварительную отмывку телец, одновременно растворяют белок и восстанавливают в нём дисульфидные связи, ренатурируют его и проводят очистку гибридного белка ионообменной хроматографией. Расщепление проинсулина проводят совместным гидролизом трипсином и карбоксипептидазой Б. Очистку конечного продукта — инсулина — проводят гидрофобной хроматографией или обращенно-фазовой высокоэффективной жидкостной хроматографией с последующей гель-фильтрацией. Чистый продукт выделяют кристаллизацией в присутствии солей цинка [11].
Сахарный диабет поражает большинство органов. Возникшая гипергликемия (избыток сахара в крови) влечет за собой глюкозурию (появление сахара в моче), полиурию (повышенное мочевыделение), полидипсию (сильную жажду), повышение аппетита и при этом значительное снижение массы тела, а кроме того, вызывает повышенную утомляемость и слабость. Также поражаются сосуды (микроангиопатия) и почки (нефропатия), нервная система (нейропатия) и соединительные ткани, может развиться синдром диабетической стопы.
Поскольку те ткани, которым инсулин для усвоения глюкозы нужен больше всего (печеночная, мышечная и жировая), перестают утилизировать этот сахар, его уровень в крови стремительно возрастает: начинается гипергликемия. Это состояние порождает другие проблемы, в числе которых активизация распада белков и жиров в мышечной и жировой тканях соответственно, а следовательно, выброс жирных кислот и аминокислот в кровеносное русло и усиление образования кетоновых тел. Эти тела мозг и некоторые другие ткани в условиях голодания (дефицита углеводов) вынуждены использовать для извлечения энергии. Из организма активно выводится жидкость, так как глюкоза в крови «оттягивает» на себя воду из тканей и заставляет ее превращаться в мочу. Последствия всех этих процессов очень неприятны: организм обезвожен, лишен большинства необходимых минералов и основного источника энергии, в нём начинают разрушаться мышечная и жировая ткани.
Образование кетоновых тел вследствие разрушения жировой ткани вызывает так называемый кетоацидоз. Это состояние опасно тем, что кетоновые тела (в частности, ацетон) в высоких концентрациях очень токсичны, и если его Wowремя не купировать, может развиться диабетическая кома.
Так как при диабете начинается разрушение нерWow и сосудов, больному грозят такие осложнения, как диабетическая нейропатия и энцефалопатия, нередко ведущие к парезам, параличам, психическим расстройствам.
Один из самых известных и пугающих симптомов — нарушение зрения, или диабетическая офтальмопатия, — развивается в результате разрушения сетчатки глаза. Кроме того, значительно нарушается работа почек, начинают сильно болеть и хрустеть суставы, в результате чего страдает подвижность пациента.
Эти проявления и осложнения болезни действительно ужасны, но научные достижения всё же способны корректировать ситуацию. Ученые и врачи уже очень много знают об этом заболевании и умеют управлять его течением. Однако чтобы найти ключ к излечению или предотвращению сахарного диабета, необходимо знать его причины.
Всех причин не перечислишь.
Причин и поводов для развития такого сложного заболевания, как diabetes mellitus, немало. Невозможно для всех заболевших выявить какую-то одну, универсальную первопричину, которую можно было бы устранить и тем самым окончательно избавить их от сахарной болезни.
До начала двадцатого столетия врачи даже не предполагали, что может вызывать диабет. Однако к тому времени у них накопилась огромная статистическая база, так что можно было сделать кое-какие выводы. После длительного анализа информации о заболевших людях стало понятно, что к диабету есть генетическая предрасположенность [12], [13].
Это совсем не означает, что при наличии определенных вариантов генов вы обязательно заболеете. Но риск точно повышается. Спокойно вздохнуть могут лишь те, у кого нет никаких генетических особенностей, способствующих развитию диабета.
Предрасположенность к диабету 1 типа связывают в первую очередь с генами главного комплекса гистосовместимости человека второго типа (HLA II) — молекулярного комплекса, играющего важнейшую роль в иммунном ответе. Это не вызывает удивления, ведь именно взаимодействие HLA с рецептором Т-клеток определяет силу иммунного ответа. У HLA-генов существует множество аллельных вариантов (различных форм гена). Одними из наиболее предрасполагающих к заболеванию считают аллели гена рецептора HLA-DQ с названиями DQ2, DQ2/DQ8 и DQ8 , а наименее — аллель DQ6 [14].
Анализ генома 1792 европейских пациентов показал, что относительный риск заболевания для моногаплотипов DQ2 или DQ8 и гетерогаплотипа DQ2/DQ8 составляет соответственно 4,5% и 12,9%. Относительный риск для людей, не несущих ни один из указанных вариантов локуса HLA, составляет 1,8% [15].
Хотя гены главного комплекса гистосовместимости составляют 50% всех «генов-предсказателей» [14], не только они определяют степень устойчивости человека к развитию диабета.
Несмотря на обширные поиски, в последнее время ученые успели открыть всего несколько интересных генов предрасположенности к сахарному диабету:
- генетические вариации молекулы CTLA4, в норме отвечающей за торможение активности Т-клеток, тоже влияют на развитие этой болезни. При некоторых точечных мутациях гена CTLA4 риск заболеть повышается [16], ведь чем хуже будет работать система, снижающая силу иммунной реакции, тем, увы, выше будет вероятность аутоиммунного ответа;
- мутация в гене МТТL1, который кодирует митохондриальную транспортную РНК, переносящую аминокислоту лейцин при синтезе белка в митохондриях, вызывает «синдром диабета и глухоты» и передается по материнской линии [17];
- мутации в гене GCK, кодирующем глюкокиназу (фермент, стимулирующий присоединение фосфора к глюкозе), и в генах гепатоцитарных ядерных факторов HNF-1α или HNF-4α (транскрипционных факторов, синтезирующихся преимущественно в клетках печени) — самые частые изменения, приводящие к диабету MODY.
Как мы видим, генетических причин возникновения диабета может быть довольно много. Но если мы будем знать, какие гены ответственны за заболевание, можно будет быстрее его диагностировать и подбирать самое эффективное лечение.
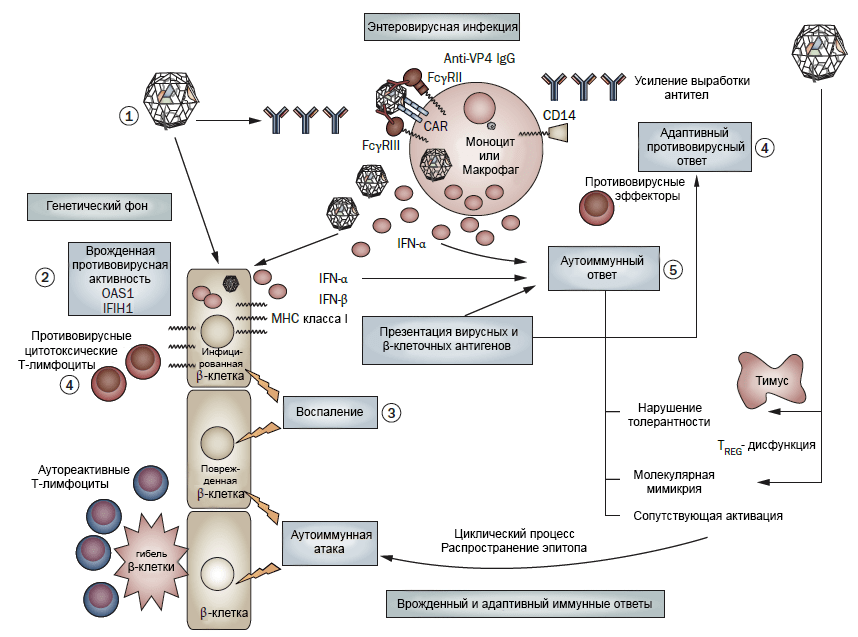
Однако помимо генетических факторов развития диабета 1 типа есть еще и другие, внешние факторы. Наиболее интересен вклад вирусов. Казалось бы, диабет не относится к вирусным заболеваниям в привычном для нас смысле. Но исследования показывают, что некоторые энтеровирусы вносят значительный вклад в патогенез этого заболевания [18].
Если задуматься, не так уж это и удивительно. Когда вирусы (например, коксакиевирус B1) поражают β-клетки поджелудочной железы, развивается ответ врожденного иммунитета — воспаление и выработка интерферона-α, которые в норме служат для защиты организма от инфекции. Но они же могут сыграть и против него: такая атака патогена организмом создает все условия для развития аутоиммунного ответа (рис. 4).
Конечно, нельзя забывать и о более привычных для нас внешних факторах, влияющих на развитие болезни. Самые важные из них — стресс и малоподвижный образ жизни. Ожирение, возникающее из-за низкой физической активности и неправильного питания, играет бóльшую роль в развитии диабета 2 типа, однако и в случае 1 типа тоже вносит свой вклад.
Люди, в организм которых поступает избыточное количество сахаров, находятся в группе риска, так как повышение уровня глюкозы в крови при низком уровне инсулина может стимулировать аутоиммунные процессы. Любителям сахара приходится несладко, ведь соблазны повсюду. При таких масштабах распространения сахарного диабета необходимо подходить к проблеме «перепотребления» сахара комплексно. В первую очередь ученые советуют убрать глюкозу из списка безопасных веществ. Заодно стόит научить людей определять углеводный состав продуктов и следить за тем, чтобы не превышать допустимые нормы потребления сахара [19].
Ученые выяснили, что существует связь между сахарным диабетом 1 типа и составом кишечной микробиоты [20], [21]. Эксперимент, в котором исследовали крыс, предрасположенных к заболеванию, показал, что у здоровых животных в кишечнике содержится меньше представителей типа Bacteroidetes. Тщательное обследование детей с диабетом 1 типа выявило существенную разницу в составе их кишечной микробиоты относительно здоровых детей. Причем у диабетиков было повышено соотношение Bacteroidetes/Firmicutes, и преобладали бактерии, утилизирующие молочную кислоту. У здоровых же детей в кишечнике было больше продуцентов масляной кислоты [22].
В третьем исследовании ученые «выключали» взаимодействие микробиоты с клетками хозяина, удаляя у экспериментальных животных ген MyD88 — один из главных генов-передатчиков сигналов. Оказалось, что нарушение общения кишечных микробов с хозяином довольно быстро ведет к развитию сахарного диабета 1 типа у мышей [23]. Такая зависимость не удивительна, ведь именно наши бактерии в первую очередь «тренируют» иммунную систему.
Источник многих бед человека — стресс — тоже вносит не последний вклад в развитие diabetes mellitus. Он усиливает воспалительные процессы в организме, что, как уже было описано, повышает вероятность развития сахарного диабета 1 типа. Кроме того, на данный момент достоверно известно, что из-за стресса может «пробиваться» гематоэнцефалический барьер, что ведет ко многим и многим неприятностям.
Что же делать? Как нам быть? Терапия сахарного диабета 1 типа
Казалось бы, ответ на вопрос «что делать?» лежит на поверхности. Если не хватает инсулина — значит, надо его добавить. Так оно и происходит. Инсулин заболевшим вводят внутримышечно на протяжении всей жизни. С того момента, как у человека выявляют diabetes mellitus первого типа, его жизнь кардинально меняется.
Ведь даже если в организм поступает инсулин, метаболизм уже всё равно нарушен, и больному приходится следить за каждым своим шагом, чтобы не развалилась с таким трудом собранная заново хрупкая система.
Сейчас, с развитием современных технологий, ученые стараются максимально облегчить пациентам уход за собой. В 2016 году сотрудники компании Google разработали линзу с датчиками, измеряющими концентрацию глюкозы в слезной жидкости. При достижении порогового уровня сахара в линзе загораются миниатюрные светодиоды, тем самым оповещая своего хозяина о произошедших изменениях и о необходимости сделать очередную инъекцию.
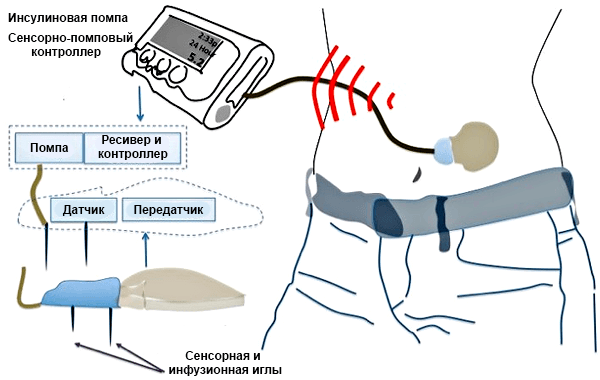
Чтобы можно было автоматически вбрасывать инсулин в кровь по мере необходимости, ученые из Швейцарии придумали специальный прибор — инсулиновую помпу с набором функций, существенно облегчающих жизнь больного (рис. 5) [24], [25].
Пока что подобные приборы используют для химиотерапии онкологических заболеваний, но, возможно, в скором времени многие диабетики смогут обзавестись похожей медицинской машиной. Создаются и более комфортные приборы: например, уже разработали датчики, регистрирующие концентрацию глюкозы в поту, и на их основе создали специальный пластырь, определяющий и даже регулирующий уровень сахара в крови [26]. Для этого выстроили систему микроигл, которые впрыскивают лекарство, если концентрация сахара в поту высока. Пока что эту систему опробовали только на лабораторных мышах.
Пока разнообразные девайсы находятся в разработке, врачи дают своим пациентам старые рекомендации. Впрочем, от больного не требуется ничего сверхъестественного: обычно рекомендуют соблюдать низкоуглеводную диету, заниматься легким спортом и тщательно следить за своим общим состоянием. Со стороны может показаться, что это довольно несложно.
Но стόит только представить себя на месте заболевшего человека, как появляется очень неприятное ощущение, что теперь всю жизнь тебе придется во многом себя ограничивать и придерживаться строгого режима во всех сферах жизни — иначе последствия будут тяжелыми. Жить с настолько серьезной ответственностью за свое здоровье никому не хочется. Поэтому врачи и ученые продолжают искать иные способы терапии сахарного диабета, с помощью которых можно будет или полностью излечивать заболевших, или хотя бы существеннее облегчать их жизнь.
Одним из самых интересных и, похоже, работающих подходов оказалась иммунотерапия диабета [27]. Чтобы уменьшить разрушающее действие Т-хелперов, Т-киллеров и B-клеток, в организм вводят так называемую ДНК-вакцину [28].
Звучит загадочно, но на самом деле ДНК-вакцина представляет собой маленькую кольцевую молекулу ДНК, содержащую ген проинсулина (в случае с диабетом 1 типа) или другого белка, который нужен для предотвращения того или иного заболевания. Кроме гена белка, в такой вакцине содержатся все генетические элементы, необходимые для выработки этого белка в клетках организма. Более того, ДНК-вакцину научились конструировать таким образом, чтобы при ее взаимодействии с иммунными клетками врожденного иммунитета происходило ослабление, а не усиление их реакций. Такого эффекта добились благодаря замене нативных CpG-мотиWow в ДНК проинсулина на GpG-мотивы, которые супрессируют антиген-специфический иммунный ответ.
Еще один вариант потенциального лечения сахарного диабета 1 типа — блокада рецепторных молекул на атакующих поджелудочную железу Т-клетках. Рядом с Т-клеточным рецептором находится функционально дополняющий его, то есть корецепторный, белковый комплекс. Называется он CD3 (от англ. cell differentiation — дифференцировка клетки).
Несмотря на то, что этот молекулярный комплекс не является самостоятельным рецептором, он очень важен, поскольку без него Т-клеточный рецептор не будет полноценно распознавать и передавать внутрь клетки сигналы извне. Без CD3 Т-клеточный рецептор может даже отсоединиться от клеточной мембраны, поскольку корецептор помогает ему держаться на ней. Ученые быстро догадались, что если заблокировать CD3, то Т-клетки будут работать не очень хорошо. Хотя для здорового организма ослабленный таким образом иммунитет не принесет никакой радости, при аутоиммунных заболеваниях это может сослужить добрую службу [29].
Более радикальные подходы и Wowсе предполагают замену «не оправдавшей надежды» поджелудочной железы на новую. В 2013 году группа японских ученых сообщила о разработке технологии выращивания человеческих органов в свиньях.
Для того чтобы получить чужеродную поджелудочную железу, у эмбриона свиньи необходимо «выключить» гены, отвечающие за образование и развитие его собственного органа, а затем внедрить в этот эмбрион человеческую стволовую клетку, из которой разовьется нужная поджелудочная железа [30]. Идея отличная, однако налаживание массового производства органов таким способом вызывает много вопросов, в том числе и этических.
Но возможен и вариант без использования животных: заранее изготавливаемые синтетические каркасы можно заселять клетками необходимых органов, которые впоследствии будут «разъедать» эти каркасы. Также разработаны технологии построения некоторых органов на основе каркасов природных, полученных из других животных [31]. И конечно, нельзя забывать об очень быстро распространяющемся методе 3D-печати. Принтер в таком случае вместо краски использует соответствующие клетки, выстраивая орган слой за слоем. Правда, эта технология еще не вошла в клиническую практику [32], и к тому же у пациента с подобной поджелудочной железой всё равно придется угнетать иммунитет, чтобы избежать нападок иммунных клеток на новый орган.
Предупрежден — почти спасен
Но всё-таки мало кто не согласится с тем, что болезнь лучше предотвратить, чем потом лечить. Или хотя бы заранее знать, к чему готовиться. И тут человечеству приходит на помощь генетическое тестирование. Генов, по которым можно судить о предрасположенности к сахарной болезни, немало.
Как уже было сказано, сейчас наиболее перспективными в этом плане считают гены главного комплекса гистосовместимости человека [33]. Если проводить такие тесты в самом раннем возрасте или даже до рождения ребенка, можно будет заранее оценить, насколько велика вероятность когда-либо столкнуться с диабетом, и в дальнейшем избегать тех факторов, которые могут заставить болезнь развиться.
Диабетики всего мира — объединяйтесь!
Хотя диабет 1 типа уже не считается смертельно опасным заболеванием, пациенты сталкиваются с большим количеством неприятностей. Конечно, заболевшим очень нужна поддержка — как со стороны близких, так и со стороны общества в целом.
Для таких целей и создаются сообщества диабетиков: благодаря им люди общаются с другими заболевшими, узнают об особенностях своей болезни и учатся новому образу жизни. Одна из лучших организаций подобного рода — Американское диабетическое общество. Портал общества наполнен статьями о разных типах диабета, а еще там работает форум и предоставляется информация о возможных проблемах для «новичков». Похожие сообщества есть во многих развитых странах, в том числе и в Англии. В России тоже есть такое общество, и это здорово, ведь без него российским диабетикам было бы гораздо сложнее адаптироваться к сложившейся ситуации.
Приятно мечтать о том, что сахарный диабет может исчезнуть с лица Земли. Как оспа, например. Ради осуществления такой мечты можно много чего придумать. Можно, например, пересаживать пациентам островки Лангерганса со всеми необходимыми клетками. Правда, к этому методу еще очень много вопросов: пока неизвестно, как они будут приживаться, будут ли адекватно воспринимать гормональные сигналы от нового хозяина, и так далее.
А еще лучше создать искусственную поджелудочную железу. Только представьте: кроме того что больным не придется постоянно вводить себе инсулин, можно будет еще и регулировать его уровень одним нажатием кнопки в мобильном приложении. Впрочем, пока это всё остается в мечтах. Но вполне вероятно, что когда-нибудь диагноз «сахарный диабет 1 типа» исчезнет из списка пожизненных тяжелых заболеваний, и люди с предрасположенностью к нему смогут вздохнуть спокойно!
Литература
- Неизвестные пептиды: «теневая» система биорегуляции;
- C R Kahn. (1985). The Molecular Mechanism of Insulin Action. Annu. Rev. Med.. 36, 429-451;
- Рецептор «нетрадиционной ориентации»;
- Alan R. Saltiel, C. Ronald Kahn. (2001). Insulin signalling and the regulation of glucose and lipid metabolism. Nature. 414, 799-806;
- Прожорливый мозг;
- P. Pozzilli, U. Di Mario. (2001). Autoimmune Diabetes Not Requiring Insulin at Diagnosis (Latent Autoimmune Diabetes of the Adult): Definition, characterization, and potential prevention. Diabetes Care. 24, 1460-1467;
- Kazuya Yamagata, Hiroto Furuta, Naohisa Oda, Pamela J. Kaisaki, Stephan Menzel, et. al.. (1996). Mutations in the hepatocyte nuclear factor-4α gene in maturity-onset diabetes of the young (MODY1). Nature. 384, 458-460;
- Иммунитет: борьба с чужими и… своими;
- Cirulli V., Baetens D., Rutishauser U., Halban P.A., Orci L., Rouiller D.G. (1994). Expression of neural cell adhesion molecule (N-CAM) in rat islets and its role in islet cell type segregation. J. Cell Sci.107, 1429–1436;
- Esni F., Täljedal I.B., Perl A.K., Cremer H., Christofori G., Semb H. (1999). Neural cell adhesion molecule (N-CAM) is required for cell type segregation and normal ultrastructure in pancreatic islets. J. Cell Biol.144, 325–337;
- Зинченко А.А., Мелихова Т.Д., Нокель Е.А., Гордеева Е.А., Толстов Д.Н., Михалев А.В. и др. (2002). Способ получения генно-инженерного инсулина человека. Патент № 2208637;
- Ilonen J., Herva E., Tiilikainen A., Akerblom H.K., Koivukangas T., Kouvalainen K. (1978). HLA-Dw2 as a marker of resistance against juvenile diabetes mellitus. Tissue Antigens. 11, 144–146;
- Bluestone J.A., Herold K., Eisenbarth G. (2010). Genetics, pathogenesis and clinical interventions in type 1 diabetes. Nature. 464, 1293–1300;
- F Pociot, M F McDermott. (2002). Genetics of type 1 diabetes mellitus. Genes Immun. 3, 235-249;
- Thomson G., Robinson W.P., Kuhner M.K., Joe S., MacDonald M.J., Gottschall J.L. et al. (1988). Genetic heterogeneity, modes of inheritance, and risk estimates for a joint study of Caucasians with insulin-dependent diabetes mellitus. Am. J. Hum. Genet.43, 799–816;
- V M de Jong, A Zaldumbide, A R van der Slik, S Laban, B P C Koeleman, B O Roep. (2016). Variation in the CTLA4 3′UTR has phenotypic consequences for autoreactive T cells and associates with genetic risk for type 1 diabetes. Genes Immun. 17, 75-78;
- J. Finsterer. (2007). Genetic, pathogenetic, and phenotypic implications of the mitochondrial A3243G tRNALeu(UUR) mutation. Acta Neurol Scand. 116, 1-14;
- Didier Hober, Pierre Sauter. (2010). Pathogenesis of type 1 diabetes mellitus: interplay between enterovirus and host. Nat Rev Endocrinol. 6, 279-289;
- Сахар — сладкая смерть;
- Зоопарк в моем животе;
- Микробиом кишечника: мир внутри нас;
- Новые функции кишечной микрофлоры;
- Li Wen, Ruth E. Ley, Pavel Yu. Volchkov, Peter B. Stranges, Lia Avanesyan, et. al.. (2008). Innate immunity and intestinal microbiota in the development of Type 1 diabetes. Nature. 455, 1109-1113;
- Киборги среди нас;
- Ebrahim Ghafar-Zadeh. (2015). Wireless Integrated Biosensors for Point-of-Care Diagnostic Applications. Sensors. 15, 3236-3261;
- «Большой брат следит за тобой», или Как развитие технологий меняет нашу жизнь;
- Roep B.O., Solvason N., Gottlieb P.A., Abreu J.R., Harrison L.C., Eisenbarth G.S. et al. (2013). Plasmid-encoded proinsulin preserves while specifically reducing proinsulin-specific CD8⁺ T cells in type 1 diabetes. Sci. Transl. Med.5, 191ra82;
- Что такое ДНК-вакцины и с чем их едят?;
- Anastasia G. Daifotis, Scott Koenig, Lucienne Chatenoud, Kevan C. Herold. (2013). Anti-CD3 clinical trials in type 1 diabetes mellitus. Clinical Immunology. 149, 268-278;
- Желудок размером с горошину + человеческий кишечник, выращенный в мыши;
- Искусственные органы и тканевая инженерия;
- Органы из лаборатории;
- Steck A.K., Dong F., Wong R., Fouts A., Liu E., Romanos J. et al. (2014). Improving prediction of type 1 diabetes by testing non-HLA genetic variants in addition to HLA markers. Pediatr. Diabetes. 15, 355–362..
Источник: biomolecula.ru
